【片麻痺自主トレ】スーパーボールを用いた手のリハビリ

今回は、100均でも売っているスーパーボールを用いた手のリハビリ方法についてお伝えしたいと思います。
主に指の運動を促すリハビリになりますので、分離運動を促す練習などにぜひ参考にしてみてください!
スーパーボールを使った指のリハビリ
【指の曲げ伸ばしの課題】

・写真のように、運動を促したい指の指腹でスーパーボールに触れます
・指をゆっくり曲げ伸ばししながら、スーパーボールを動かします
【指を開く・閉じる課題】
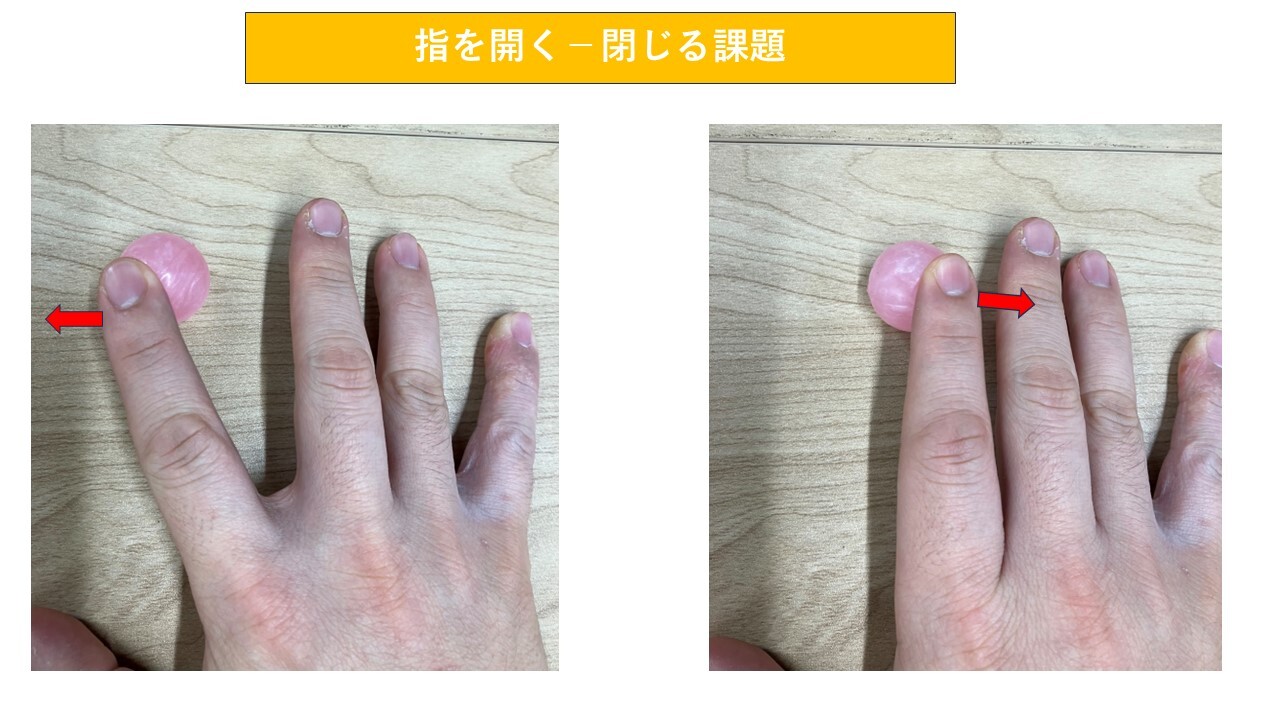
・今度は、指を左右に動かし、スーパーボールを転がします。
・このとき、指の第二関節などが曲がってきやすい方がいるかと思いますが、なるべく、指を伸ばしたまま、指の付け根から左右に動かすことを意識しましょう。
【指の間にボールをはさみ、手の内在筋を働かせる課題】
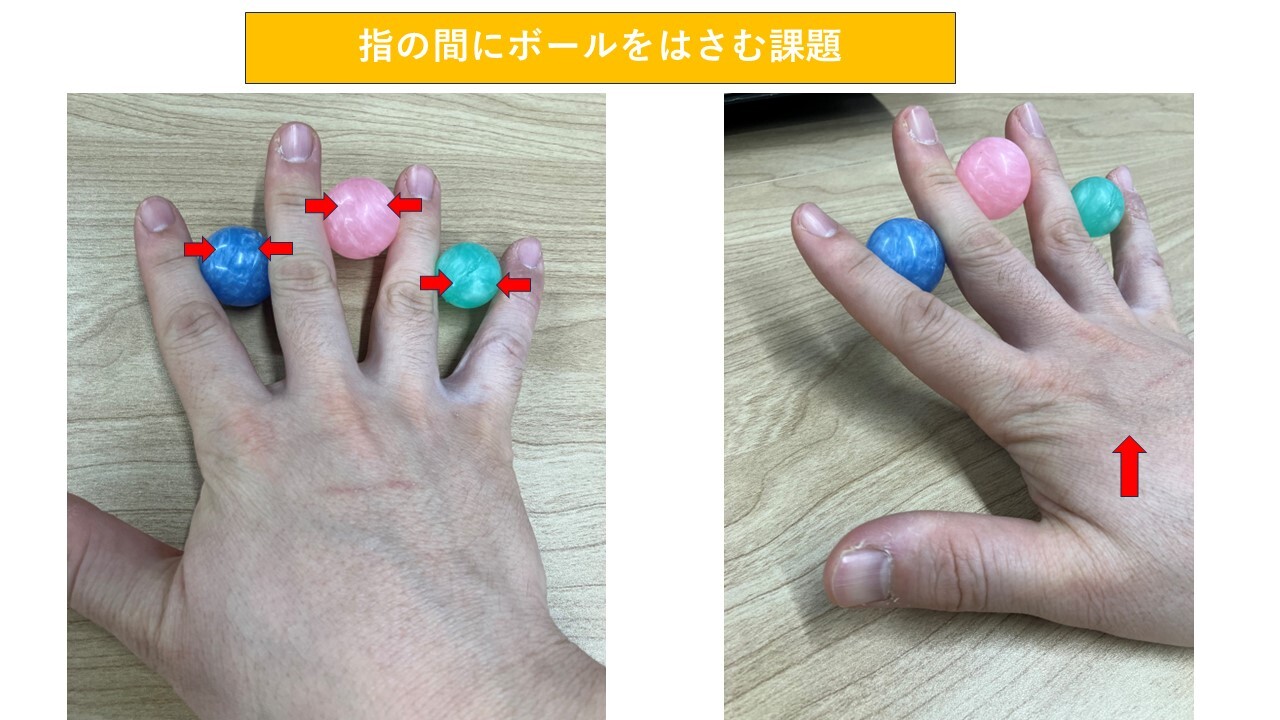
・写真のように、指の間にスーパーボールをはさみます
・ボールが落ちないように、意識をします。
・その状態を保ちながら、手首を反らしていきます
指を開いたり閉じたりするには、手内在筋と呼ばれる、手の中にある小さな筋群を賦活させる必要があります。
スーパーボールを指の間にはさみ、落とさないように意識することで、手内在筋を働かせます。
そして、その状態を保ちながら手関節の運動も併せることで、協調的な運動を促すことに繋がります。
【つまみ動作の課題】

・母指と示指でスーパーボールをつまみます
・母指と示指でボールを前後に転がします
・他の指(母指-中指、母指-環指など)も必要に応じて実施してみてください!
いかがでしたでしょうか?
スーパーボールは、100均でも手に入りやすく、安価なものになります。
程よい硬さがあるため、感覚フィードバックも得られやすく、指の運動を促しやすい物品かと思います。
今回紹介した課題は、痙縮が強く出現している方の場合、実施が困難かもしれませんが、
出来そうな課題がありましたら、参考にしていただけますと幸いです。
自費リハビリ施設PIECEsでは、脳卒中の方を対象に自費リハビリを提供しています。
施設では、このような物品を用いたリハビリなども提案させて頂いております。
お困りの方は、まずはお気軽にご相談ください。
施設利用者様の声はこちらから

・写真のように、運動を促したい指の指腹でスーパーボールに触れます
・指をゆっくり曲げ伸ばししながら、スーパーボールを動かします
【指を開く・閉じる課題】

・今度は、指を左右に動かし、スーパーボールを転がします。
・このとき、指の第二関節などが曲がってきやすい方がいるかと思いますが、なるべく、指を伸ばしたまま、指の付け根から左右に動かすことを意識しましょう。
【指の間にボールをはさみ、手の内在筋を働かせる課題】

・写真のように、指の間にスーパーボールをはさみます
・ボールが落ちないように、意識をします。
・その状態を保ちながら、手首を反らしていきます
指を開いたり閉じたりするには、手内在筋と呼ばれる、手の中にある小さな筋群を賦活させる必要があります。
スーパーボールを指の間にはさみ、落とさないように意識することで、手内在筋を働かせます。
そして、その状態を保ちながら手関節の運動も併せることで、協調的な運動を促すことに繋がります。
【つまみ動作の課題】

・母指と示指でスーパーボールをつまみます
・母指と示指でボールを前後に転がします
・他の指(母指-中指、母指-環指など)も必要に応じて実施してみてください!
いかがでしたでしょうか?
スーパーボールは、100均でも手に入りやすく、安価なものになります。
程よい硬さがあるため、感覚フィードバックも得られやすく、指の運動を促しやすい物品かと思います。
今回紹介した課題は、痙縮が強く出現している方の場合、実施が困難かもしれませんが、
出来そうな課題がありましたら、参考にしていただけますと幸いです。
自費リハビリ施設PIECEsでは、脳卒中の方を対象に自費リハビリを提供しています。
施設では、このような物品を用いたリハビリなども提案させて頂いております。
お困りの方は、まずはお気軽にご相談ください。
施設利用者様の声はこちらから
